телефон: 8-9173885479
Кодирование от алкоголизма г. Уфа:
вшивание (вшивка) от алкоголизма, вливание (вливка) от алкоголизма.
Лечение опийной наркомании: имплантация (вшивание) налтрексона длительного действия.
Алкогольная болезнь печени
Алкогольная болезнь печени (АБП) — это комплекс патологических изменений в печени, развитие которых вызвано хроническим употреблением алкоголя в токсических дозах.
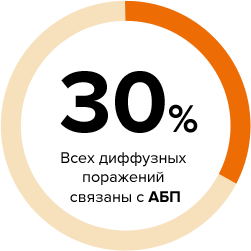
Около 30% всех диффузных поражений печеночной ткани связано именно с АБП. Длительный прием алкогольных напитков негативно отражается на всех органах и системах, в том числе и печени. Дело в том, что этанол в клетках печени в процессе метаболизма превращается в ацетальдегид, который и оказывает токсическое действие на клетки. Стоит отметить, что у женщин в среднем отмечена более низкая активность фермента, обеспечивающего образование ацетальдегида, в сравнении с мужчинами, чем объясняется более тяжелое течение АБП среди женщин и развитие алкогольного повреждения печени в более короткий период времени и при более низких дозах потребляемого алкоголя (20 г/сутки для женщин в сравнении с 30 г/сутки для мужчин).
Цирроз печени в России

В большинстве развитых стран АБП является одним из самых распространенных заболеваний, которое диагностируют у 10-25% мужчин и немного реже среди женщин2. Исследования ВОЗ (Всемирной организации здравоохранения) показали, что цирроз печени в России занимает шестое место среди всех причин смертности2.
АБП можно было бы назвать алкогольной жировой болезнью печени, что связано с развитием жировой дистрофии печени на первой стадии заболевания при систематическом употреблении этанола в высоких дозах.1 Такой феномен, накопление жира в клетках печени, происходит и при неалкогольной жировой болезни печени.
Причины, факторы риска
Основная причина развития АБП — злоупотребление алкоголем, однако прямой зависимости между дозами регулярно употребляемых спиртных напитков и возникновением болезни, степенью ее прогрессирования и прогнозом не установлено. Основными факторами риска развития АБП являются:
- Ежедневный длительный прием алкоголя в токсических дозах: больше 30г этанола для мужчин (это 75 г водки или 600 мл пива), а для женщин — 20 г (примерно 200 мл вина) в сутки. Допустимое к ежедневному потреблению количество алкоголя, расценивающееся как «безопасная доза», разнится:
в европейских рекомендациях по диагностике и лечению АБП, например, «безопасной дозой» для женщин считают прием 12 г этанола в сутки и 24 г/сутки для мужчин. Влияет и вид напитка: появились данные, что среди потребителей красного вина, риск развития алкогольного цирроза печени ниже, чем при употреблении пива или крепких спиртных напитков. Однако, не стоит воспринимать такие новости как руководство к действию. В любом случае алкоголь — фактор токсического повреждения, поэтому следует осторожно относиться к употреблению алкогольных напитков даже в самых малых дозах. - Наследственность. Предрасположенность к развитию алкогольной болезни печени объясняется генетически обусловленными различиями в работе ферментных систем, отвечающих за нейтрализацию этанола.
- Этническая принадлежность. Недостаточная активность фермента, метаболизирующего этанол, наблюдается у 50% населения Азии.
- Избыточный вес или ожирение. Является независимым фактором риска развития АБП.
- Алкогольная зависимость у лиц с вирусными гепатитами (особенно В и С) ассоциировано с более выраженными патологическими изменениями в органе, а также с более высоким уровнем смертности в сравнении с пациентами, не страдающими вирусными гепатитами.
- Аутоиммунные процессы. Патологические иммунные реакции могут обуславливать дальнейшее повреждение органа даже после прекращения действия алкоголя.
Механизм развития АБП
Этанол в желудке и в печени окисляется до ацетальдегида, весьма реактогенного соединения, которое повреждает белки, нарушает их функции, что в свою препятствует нормальной функции клеток печени, стимулирует перекисное окисление липидов свободными радикалами.
При этом нарушается обмен жиров и отложение жировых капель в клетках печени. Токсическое действие ацетальдегида ведет также к повреждению мембран клеток и, в конечном счете, их гибели.
Стадии и их симптомы
Клинические проявления АБП зависят от стадии заболевания, которые перетекают из одной в другую:
- Алкогольный стеатоз (жировая дистрофия) — наиболее частая форма, ее диагностируют у 50-90% пациентов, которые злоупотребляют алкоголем.
Протекает обычно бессимптомно или с неспецифическими симптомами, такими как слабость, снижение аппетита, тяжесть и дискомфорт в животе, правом подреберье. Может развиваться длительно или, наоборот, стремительно в течение нескольких недель. При инициации терапии на данной стадии и прекращении потребления алкоголя можно добиться полной регрессии стеатоза. - Алкогольный стеатогепатит — прогрессирующий воспалительно-дистрофический процесс в печени, связанный с повреждением печени алкоголем. Среди больных, госпитализированных с АБП, эта стадия заболевания диагностируется у 10-35% пациентов. К сожалению, алкогольный стеатогепатит может быть ассоциирован с высоким уровнем летальности в первый месяц заболевания (до 50%).
В таких случаях его называют «алкогольным гепатитом тяжелого течения», и при этом состоянии врачи могут применять глюкокортикоиды. - Алкогольный фиброз с переходом в цирроз печени — формирование соединительной ткани на месте участков некроза (гибели гепатоцитов).
Состояние пациентов до некоторых пор может оставаться удовлетворительным, но при декомпенсации заболевания могут наблюдаться желтуха, печеночная энцефалопатия, склонность к кровотечениям и отеки.
При осмотре пациента с циррозом врач может обратить внимание на так называемый алкогольный габитус, или «facies alcoholica»: телеангиоэктазии, контрактура Дюпиетрена (характерно неразгибающиеся пальцы руки), атрофия мышц плечевого пояса, увеличение лимфоузлов и слюнных желез. Кроме того, на данной стадии может параллельно развиваться алкогольная полинейропатия (чаще всего нарушения ощущения и движения в конечностях), воспаление поджелудочной железы (панкреатит), поражение сердца (кардиомиопатия).
или опосредованно (через цирроз) вызвать развитие опухолевого
новообразования в печени — гепатоцеллюлярной карциномы.
Диагностика
Самым показательным симптомом цирроза печени является асцит. Асцит - это скопление жидкости в брюшной полости. При циррозе печень становится твердой, по структуре напоминает пробковое дерево, легко крошится, "усыхает". В такой усохшей печени диаметр всех сосудов становится меньше, их стенки становятся неэластичными. С другой стороны, вся венозная кровь от желудочно-кишечного тракта (ЖКТ) оттекает в печень, где происходит нейтрализация токсинов, проникающих в кровь с пищей. То есть первый орган, можно сказать, щит, встречающий оттекающую от кишечника наполненную токсинами кровь - это печень. Слишком узкие и неэластичные вены в циррозной печени не способны пропустить через себя всю кровь, оттекающую от кишечника, возникает избыточное венозное давление в венах ЖКТ, вены кишечника набухают, жидкая часть крови из вен просачивается в брюшную полость. Так возникает асцит. Количество жидкости в животе может достигать 20 литров и более. Вид больного с асцитом довольно характерен: сильная худоба, руки и ноги как палочки, желтая кожа и огромный напряженный живот. Жидкость в животе давит на на брюшную стенку, на дыхательную мышцу (диафракму), расположенную сверху. Диафрагма поджимает легкие, больному становится трудно дышать. В этом случае необходима помощь хирурга, для проведения лапароцентеза. Проще говоря лапароцентез - это когда хирург делает дырку в животе специальным инструментом и выпускает мешающую дышать жидкость. Операция несложная, но жидкость в животе накапливается постоянно по этому прибегать к ней приходится часто - 1-2 раза в неделю. Через пару месяцев такого лечения живот больного весь истыкан рубцами от лапароцентеза. Приятного мало.
Один из ключевых вопросов диагностики АБП — заподозрить алкоголь как причину патологии. Естественно, пациенты не всегда готовы признать, что злоупотребляют алкогольными напитками. Разработаны даже специальные опросники, которые помогают ненавязчиво прояснить отношения пациента с «зеленым змием».
Результаты лабораторных исследований также помогают подтвердить диагноз:
Из инструментальных исследований наибольшее скрининговое значение для диагностики патологии печени остается ультразвуковая диагностика (УЗИ). Комплексное УЗИ органов брюшной полости, включая печень и желчный пузырь помогает исключить механическую желтуху, такде можно обнаружить стеатоз («жирную печень»): равномерное увеличение органа, повышение эхогенности, диффузную гетерогенность, закругленные края органа. Также используется эластография печени, которая позволяет оценить наличие и степень фиброзных изменений.
Доступны и такие методы визуализации как МРТ и КТ, однако, в силу стоимости, они применяются значительно реже. Биопсия печени дает наиболее полное представление о форме и стадии болезни, однако ее проведение связано с повышенным риском осложнений, этот метод имеет противопоказания, должен проводится с соблюдением ряда предосторожностей, поэтому используется еще реже.
Лечение, прогнозы
Лечение алкогольной болезни печени основано на следующих принципах:
- Полный отказ от употребления алкоголя в любом виде.
- Коррекция питания и соблюдение диеты. Обязательно оценивается текущее состояние — избыток или недостаток массы тела, и в зависимости от этого разрабатывается рацион питания.
- При тяжелом гепатите могут быть использованы глюкокортикостероиды, которые по некоторым данным улучшали выживаемость, хотя последнее время рациональность их применения оспаривается.
- При необходимости рассматривается необходимость трансплантации печени.
Здесь важно отметить, что согласно современным научным представлениям ничто, кроме отказа от алкоголя не продлевает жизнь при АБП. Нет волшебной пилюли, которая позволит продолжать «возлияния» без последствий. Нет уловки, рецепта или хитрости, которые позволят безнаказанно употреблять токсические вещества. Любые способы «почистить печень» — иллюзия для психологического спокойствия комфорта больного, его близких и родственников.
То есть прием любых лекарственных препаратов носит вспомогательный характер по отношению к прекращению приема алкоголя. Тем не менее, действительно существуют средства, прием которых направлен на поддержку больного в его комплексной борьбе с данной патологией. Например, эссенциальные фосфолипиды, помогают защитить клетки печени от повреждающего действия свободных радикалов, способствуют замедлению прогрессирования фиброза, помогают в нормализации обмена жиров и углеводов при АБП.
Однако, еще раз подчеркнем, любые препараты — дополнительный инструмент в борьбе с данной патологией, главное — отказ от алкоголя. И отказ значит полный отказ. Без компромиссов. Это действительно важно, ведь речь идет о продолжительности и качестве жизни больного. Ведь прогноз зависит не только от стадии болезни и ее тяжести. Конечно, стремительное развитие гепатита и формирование цирроза относятся к неблагоприятным прогностическим признакам и снижают выживаемость.
В то же время своевременное лечение и отказ от злоупотребления алкоголем дают шанс на выздоровление.
